سرطان بیضه ازسرطان های نسبتا شایع در مردان است با خواندن این مقاله تا حد زیادی با این بیماری آشنا خواهید شد
سرطان بیضه چیست؟
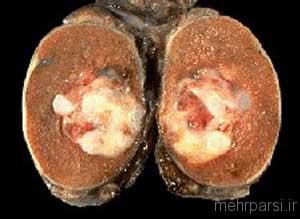
سرطانی که در بیضه ها بوجود می آید، سرطان بیضه نامیده می شود. این سرطان می تواند در یکی از این غدد جنسی مردانه و یا در هردوی آنها تشکیل شود، غده هایی که اسپرم و تستوسترون تولید می کنند.
سرطان بیضه، سرطان بسیار نادری است و بیشتر در بین افراد 15 تا 34 ساله رخ می دهد. اما ممکنست در هر سن دیگری نیز اتفاق بیفتد. این سرطان حدود یک درصد از انواع سرطان بین مردان را تشکیل می دهد. سرطان بیضه بسیار درمان پذیر است، به ویژه اگر در مراحل اولیه آن شناسایی شود.
مفهوم سرطان بیضه
کیسه بیضه ها که در زیر آلت تناسلی مرد قرار دارد، بیضه ها را نگه می دارد. بیضه ها یک بخش مرکزی از سیستم تناسلی مردانه هستند. هر بیضه بصورت جداگانه اسپرم تولید می کند و آن را در شبکه ای از لوله ها ذخیره می کند. چون بیضه ها هورمون مردانه تستوسترون را نیز تولید می کنند، به عنوان بخشی از سیستم غدد درون ریز بشمار می آیند.
یاخته های جنسی با فرآیند تقسیم سلولی تکثیر می شوند. در شرایط طبیعی، تقسیم یاخته ها منظم است اما بنا به دلایل ناشناخته، گاهی یاخته های تناسلی به گونه ای غیرقابل کنترل تکثیر می شوند و بجای تولید اسپرم عملگر، رونوشتی از خود را تولید می کنند. هنگامی که این حالت رخ می دهد، یاخته ها تبدیل به یاخته هایی سرطانی می شوند. این نوع تقسیم بیرون از کنترل ممکنست برای هر نوع از یاخته های بیضه پیش بیاید. اما 95 درصد از همه سرطان های بیضه در یاخته های جنسی پدید می آید.
درمان سرطان بیضه
درمان سرطان بیضه ممکنست بستگی به نوع یاخته های دخیل در سرطان داشته باشد. انواع گوناگونی از یاخته ها در بیضه وجود دارند که همه آنها می توانند سرطانی شوند. اما دو نوع تومور اصلی برای بیشتر سرطان های بیضه وجود دارد :
-
Seminoma – دو نوع فرعی تومورهای Seminoma وجود دارد و نوع معمولی این سرطان بیشتر احتمال دارد که در مردان بین 30 تا 50 سال پیش بیاید. نوع مرتبط با اسپرم این نوع سرطان در مردان 55 ساله و مسن تر، کم تر شایع است. اما هردو نوع تومورهای Seminoma در همه گروه های سنی رخ می دهند.
-
non- Seminoma – چهار نوع فرعی تومورهای non-Seminoma وجود دارد: سرطان embryonal، سرطان yolk sac، choriocarcinoma و teratoma. این انواع تومورها معمولا در سنین بین نوجوانی تا دهه چهارم زندگی پیش می آید. این تومورها سریع تر از seminomas رشد می کنند و گسترش می یابند.
سرطان بیضه ممکنست برای یکی از تومورها و یا هردوی آنها پیش بیاید.
تومورهای stromal گاهی به عنوان تومورهای gonadal stromal نامیده می شود. این شکل کمیابی از سرطان بیضه است و حدود پنج درصد از همه موارد را دربرمی گیرد. علاوه بر تولید اسپرم برای تناسل، بیضه ها یا همان غدد جنسی مردانه، بخشی از سیستم غدد درون ریز نیز هستند: مجموعه ای از غدد هورمونی- تناسلی. یاخته های stromal در بیضه ها هورمون های جنسی مردانه مانند تستوسترون تولید می کنند. بیشتر تومورهای stromal خوش خیم هستند؛ یاخته های تومور معمولا به دیگر بخش های بدن سرایت نمی کنند. اما تومورهای stromal که گسترش می یابند، گاهی به درمان های مرسوم مانند شیمی درمانی یا پرتو درمانی پاسخ نمی دهند. تومورهای stromal شامل اینها هستند :
-
تومورهای یاخته Leydig
-
تومورهای یاخته Sertoli
عوامل ابتلاء به سرطان بیضه
اگرچه دلایل واقعی ابتلاء به سرطان بیضه ناشناخته هستند ولی عوامل خاصی که احتمال ابتلاء به این نوع سرطان را افزایش می دهند، شناسایی شده اند. یادآوری این نکته مهم است که داشتن یک یا چند عامل از این عوامل به معنی آن نیست که شخص حتما دچار این بیماری خواهید شد.
عواملی که ممکنست احتمال ابتلاء به سرطان بیضه را افزایش دهند، اینها هستند :
-
پنهان بودن بیضه ها (Cryptorchidism)- در جنین، بیضه ها در شکم بوجود می آیند و پیش از تولد به درون کیسه بیضه که در پایین بدن جنین قرار دارد، می روند. تقریبا 3 درصد از نوزدان پسر، بیضه هایی دارند که به گونه مناسبی پایین نیامده اند. روشی بنام orchiopexy وجود دارد که از آن می توان برای تغییر مکان این گونه بیضه ها استفاده کرد. احتمال بسیار زیادی هست که سرطان بیضه در مردانی بوجود آید که دچار Cryptorchidism هستند. اگرچه سرطان بیضه در کسانی که این مشکل را نیز ندارند، پیش می آید (25 درصد موارد).
-
سابقه خانوادگی- حدود 3 درصد از موارد سرطان بیضه به خویشاوندان نیز مربوط است. داشتن برادر یا پدری که خود دچار سرطان بیضه است، می تواند احتمال ابتلاء به این بیماری را افزایش دهد.
-
عفونت HIV- برخی از پژوهشگران بیان می کنند که ویروس سیستم ایمنی بدن (HIV) ممکنست احتمال ابتلاء به سرطان بیضه را افزایش دهد، به ویژه در کسانی که سندروم اکتسابی کارایی ایمنی (AIDS) دارند.
-
سرطان در محل اصلی- این یک حالت غیر تهاجمی از سرطان بیضه است که گاهی و نه همیشه، می تواند تهاجمی باشد. در این حالت، توده قابل حسی تشکیل نمی شود و نشانه ای دیده نمی شود. این حالت بیشتر در مردانی وجود دارد که تحت بیوپسی قرار می گیرند تا موارد دیگری از جمله عقیم بودن آنها مورد بررسی قرار گیرد. لازمست تصمیم گیری شود که آیا سرطان باید در زمان تشخیص درمان شود و یا پس از پیشرفت آن.
-
پیشینه سرطان قبلی- حدود 3 تا 4 درصد از مردانی که دچار سرطان در یکی از بیضه های خود هستند، بعدا در بیضه دیگر خودشان هم سرطان خواهند گرفت.
-
سن- تقریبا 90 درصد از موارد سرطان بیضه در مردان بزرگسال کم تر از 54 سال رخ می دهد. گرچه احتمال کمی دارد که این سرطان در سنین پایین تر یا در دوران کودکی نیز بوجود آید.
-
نژاد- سرطان بیضه در سفیدپوستان پنج برابر بیشتر از سیاهان و سه برابر بیشتر از مردان آسیایی- آمریکایی دیده می شود.
توجه: هر عاملی که سبب افزایش احتمال ابتلاء به بیماری باشد، عامل احتمال ابتلاء نامیده می شود. داشتن یکی از این عوامل، به معنی این نیست که شما سرطان خواهید گرفت و نیز نداشتن این عوامل نیز به معنی این نیست که شما سرطان نخواهید گرفت. اگر فکر می کنید که یک یا چند عامل از این عوامل را دارید، با پزشک خودتان درمیان بگذارید.
نشانه ها و علائم سرطان بیضه
داشتن نشانه های سرطان بیضه، احتمال پیدا کردن سرطان را در مراحل اولیه آن افزایش می دهد. در برخی از موارد ممکنست مردان توده ای را تصادفا یا درخلال بررسی بدن خود پیدا کنند. اگر کسی با توده ای غیرعادی در بیضه های خود برخورد کرد و یا نشانه های سرطان بیضه را دید، لازمست که به پزشک مراجعه کند. برخی از علائم این سرطان می تواند به موارد دیگری نیز مربوط باشد. پزشک تست هایی انجام می دهد تا علت پدید آمدن آن توده و یا دیگر نشانه ها را پیدا کند و در صورت نیاز، درمان درست را تعیین کند.
علائم متداول سرطان بیضه اینها هستند :
-
توده ها یا برآمدگی های سخت و یا تغییراتی در شکل ظاهری بیضه ها یا حسی که شخص از بیضه های خود دارد.
-
تورم در کیسه بیضه ها که البته گاهی در اثر جمع شدن اسپرم هم ایجاد می شود.
-
دردی کند در پایین شکم یا در کیسه بیضه ها.
-
درد یا ناراحتی و یا احساس سنگینی در کیسه بیضه ها.
-
بزرگ شدن سینه ها که توسط هورمون هایی ایجاد می شود که بوسیله تومور بیضه، رشد سینه ها را تحریک می کند.
برخی از موارد سرطان بیضه ابدا هیچ گونه نشانه ای ندارند. همچنین حالت هایی غیر سرطانی نیز وجود دارند که نشانه هایی مشابه بوجود می آورند، از قبیل زخم و التهاب در بیضه و نیز عفونت های ویروسی یا عفونت های در اثر یباکتری. بهترزن کار اینست که در باره هر گونه نشانه سرطان بیضه با پزشک خودتان صحبت کنید که می تواند در این مورد به شما کمک کند.
توجه: احتمال دارد که این نشانه ها در اثر مشکلاتی جز سرطان باشد. بهتر است که برای تشخیص دقیق با یک متخصص مشورت کنید.
تشخیص و ردیابی سرطان بیضه
در مراکز درمان سرطان، نخستین اولویت، انجام یک بررسی کامل و دقیق در باره سرطان بیضه بیمار است. این گام، برای تهیه برنامه درمانی مناسب برای بیمار، نقشی اساسی دارد.
در نخستین روزهای ورود بیمار، تست های تشخیصی پیشرفته ای از او انجام می شود. همچنین سوابق پزشکی او بررسی می شود تا بتوان تشخیص دقیق در باره بیماری او انجام داد. این اطلاعات کمک می کند تا توصیه های درمانی برای بیمار انجام شود.
ابزارها و تست های تشخیص سرطان بیضه
از تست ها و ابزارهای پیشرفته ای برای تشخیص و نیز نظارت بر واکنش بیمار به معالجات استفاده می شود و نیز برای اصلاح معالجات در صورت نیاز. علاوه بر گرفتن سوابق پزشکی بیمار و انجام معاینه بدنی، ممکنست از ابزارها و تست های گوناگونی برای سرطان بیضه استفاده شود، از قبیل :
تصویربرداری ها
ممکنست از چندین تصویربرداری استفاده شود تا معلوم گرد آیا سرطان گسترش یافته است یا نه و نیز به کمک آن، واکنش بیمار به معالجات را زیر نظر بگیرند :
-
اولتراسوند- که به عنوان سونوگرافی هم شناخته می شود، روشی غیر مخرب است که از اکوهای صداهای با فرکانس بالا استفاده می کند تا تصاویری از اندام های داخلی بدن تهیه شود. این به پزشکان کمک می کند تا معلوم شود آیا توده بوجود آمده جامد است و یا اینکه از مایع پر شده است، چون تومورهای بدخیم اغلب الگویی متفاوت با بافت های سالن بیضه دارند. سونوگرافی به پزشکان کمک میکند که معلوم شود آیا نیاز به انجام تست های بیشتری می باشد یا نه.
-
پرتو نگاری ایکس- یک پرتونگاری ایکس استاندارد از قفسه سینه می توان انجام داد تا معلوم شود آیا یاخته های سرطانی به شش ها سرایت کرده اند یا نه.
-
تصویربرداری کامپیوتری (سی تی اسکن)- سی تی اسکن نوع ویژه ای از پرتونگاری ایکس است که تصاویری سه بعدی و متقاطع از همه بدن بدست می دهد. برخلاف یک پرتونگاری ایکس معمولی، سی تی اسکن می تواند تصاویر دقیقی از اندام های داخلی بدن مانند کبد و شش ها بدست دهد. این تست ردیابی سرطان بیضه بیشتر برای آن استفاده می شود که معلوم شود آیا سرطان به دیگر اندام های بدن سرایت کرده است یا نه.
-
تصویربرداری به کمک تشدید میدان مغناطیسی (MRI)- از MRI برای بررسی بافت های نرم درون بدن نیز استفاده می شود اما برخلاف پرتونگاری ایکس و سی تی اسکن، در MRI از امواج رادیوفرکانسی و میدان های مغناطیسی قوی برای تهیه تصاویر استفاده می شود بنابراین قرار گرفتن در معرض تابش پرتوها پیش نمی آید. MRI می تواند ابزار موثری باشد برای تعیین اینکه آیا سرطان به مغز یا رشته نخاعی سرایت کرده است یا نه.
-
اسکن با کمک انتشار ذرات پوزیترون (PET)- این تکنیک تصویربرداری برای توجه به فعالیت متابولیکی درونی اندام های گوناگون بدن استفاده می شود. یک ماده رنگی رادیواکتیو- که معمولا نوعی گلوکز است- به بیمار تزریق می شود و از یک دوربین ویژه استفاده می شود تا تصویری از مناطق رادیواکتیو شده درون بدن تهیه شود. چون یاخته های سرطانی بسرعت رشد می کنند و اغلب در مقایسه با یاخته های سالم، فعالیت متابولیکی بیشتری دارند، بیشتر از گلوکز رادیواکتیو شده جذب می شوند. بعلت این پدیده، اسکن PET می تواند در یافتن جابجایی های کوچک، بسیار سودمند باشد و یا تعیین شود که آیا غدد لنفاوی بزرگ شده، دارای یاخته های سرطانی هستند یا نه. اسکن های PET بسیار حساسند اما جزئیات بیشتری را نشان نمی دهند بنابراین اغلب به همراه سی تی اسکن مورد استفاده قرار می گیرد (PET/CT).
-
Lymphangiogram- این یک تست ویژه برای بررسی سیستم لنفاوی است و نیز برای اینکه آیا یاخته های سرطانی به غدد لنفاوی سرایت کرده اند یا نه. یک ماده رنگی به رگ لنفاوی تزریق می شود و تصاویر غدد لنفاوی با استفاده از مونیتور پرتو ایکس تهیه می شود. هم اکنون از سی تی اسکن بیشتر برای ارزیابی غدد لنفاوی استفاده می شود اما از روش Lymphangiogram همچنان گاهی برای نظارت بر non-seminomas درخلال درمان سرطان نیز استفاده می شود.
بیوپسی
درحالی که تصویربرداری ها می توانند برای تعیین بود یا نبود سرطان بیضه خیلی سودمند باشند، تنها راه قطعی برای این تشخیص، بررسی نمونه ای از بافت مشکوک است. در بسیاری از موارد، اگر جراح در مورد وجود تومور مطمئن باشد، کل تومور و نیز بیضه و رشته اسپرمی را برمی دارد. اما اگر تشخیص قطعی نباشد، ممکنست جراح یک بیوپسی انجام دهد. در این روش، جراح بخش کوچکی از بافت مشکوک را برمی دارد تا نمونه ای از یاخته ها را بگیرد چون یک آسیب شناس می تواند در زیر میکروسوکوپ به آنها نگاه کند تا ببنید آیا سرطانی هستند یا نه.
تست های آزمایشگاهی
گاهی مقادیر زیادی از پروتیئن های خاصی از سرطان بیضه ترشح می شود که بنام نشانگرهای تومور شناخته می شوند. آزمایش های خون در مورد این پروتیئن ها می تواند به تشخیص تومورهای بیضه یا تعیین زیرگروه سرطان کمک کند و یا نظارت بر واکنش بدن به درمان را انجام دهد. پروتیئن هایی که بیشتر مربوط به سرطان های یاخته ای میکروبی بیضه هستند، پروتیئن های alpha-fetoprotein (و نه فقط seminomas). پروتئین دیگر، lactate dehydrogenase نیز ممکنست هنگامی ارزیابی شود که سرطان وجود داشته باشد اما افزایش این آنزیم می تواند در دیگر شرایط نیز رخ دهد بنابراین ازآن بیشتر برای ارزیابی گسترش بیماری استفاده می شود و نیز برای نظارت بر واکنش بدن پس از تشخیص سرطان بیضه.
مرحله بندی سرطان بیضه
مراحل سرطان بیضه
مرحله بندی سرطان بیضه نشان می دهد که سرطان موجود چقدر بزرگ شده، آیا سرطان گسترش یافته است یا نه و آیا نشانگرهای تومور تولید می شوند و این موارد علاوه بر میزان این پروتیئن ها در پلاسمای خون یا در خون می باشد. مرحله بندی براساس چهار دسته بندی انجام می شود :
-
T- نشان می دهد که آیا تومور به بافت های نزدیک بیضه سرایت کرده است.
-
N- نشان می دهد که آیا یاخته های سرطان بیضه به غدد لنفاوی محل سرایت کرده اند.
-
M- نشان می دهد که آیا سرطان جابجا شده است (گسترش سرطان به مناطق دوردست بدن).
-
S- میزان پروتیئن های نشانگر تومور را در پلاسما یا خون نشان می دهد.
گروه بندی مراحل سرطان بیضه
-
مرحله 0- یاخته های سرطانی به فراتر از بیضه سرایت نکرده اند. در این مرحله از سرطان بیضه، تومورها مربوط به سرطان موضعی می باشند.
-
مرحله I- سرطان به بافت نزدیک به بیضه هجوم برده اما به غدد لنفاوی و یا بخش های دورتر بدن سرایت نکرده است. میزان نشانگرهای پروتئین تومور ممکنست طبیعی و یا زیاد باشد.
-
مرحله IA- ممکنست تومور در لایه درونی بیضه رشد کرده باشد اما هنوز به لایه بیرونی آن نرسیده و نیز به رگ های خونی یا لنفی سرایت نکرده باشد. اندازه نشانگرهای سرم طبیعی است.
-
مرحله IB- ممکنست در این مرحله، تومورها به رگ های خونی یا لنفی سرایت کرده باشند یا شاید به لایه بیرونی پیرامون بیضه، رشته اسپرمی و یا کیسه بیضه هجوم برده باشد. میزان سرم نشانگرهای تومور طبیعی است.
-
مرحله IS- این سرطان ها می توانند هر درجه ای از تهاجم به بافت های مجاور را داشته باشند؛ سطح نشانگرهای تومور پس از برداشتن تومور توسط جراح، به گونه ای زیاد اندازه گیری می شود.
-
مرحله II- سرطان بیضه در این مرحله، بافت های تهاجمی به سمت بیضه را داراست و می تواند دست کم در یک غده لنفاوی مجاور یافت شود. میزان نشانگرهای تومور ممکنست طبیعی و یا تا اندازه ای زیاد باشد.
-
مرحله IIA- تومورها در این مرحله به یک غده لنفاوی و یا بیشتر سرایت کرده اند اما هیچ غده ای بزرگ تر از 2 سانتیمتر نیست.
-
مرحله BII- تومورها در این مرحله به دست کم یک غده لنفاوی سرایت کرده اند که سایزی بین 2 و 5 سانتیمتر دارد.
-
مرحله CII- تومورها در این مرحله به دست کم یک غده لنفاوی سرایت کرده اند که سایزی بزرگ تر از 5 سانتیمتر دارد.
-
مرحله III- در این مرحله، سرطان بیضه به غدد لنفاوی دوردست یا اندام های دوردست سرایت کرده است.
-
مرحله IIIA- در این مرحله، سرطان به غدد لنفاوی دوردست یا شش ها سرایت کرده است. میزان پروتئین نشانگر تومور، طبیعی یا تقریبا زیاد است.
-
مرحله IIIB- در این مرحله از سرطان بیضه، میزان پروتئین نشانگر تومور، متوسط است و بیماری یا به غدد لنفاوی مجاور یا به غدد لنفاوی دوردست و یا شش ها سرایت کرده است.
-
مرحله IIIC- در این مرحله از سرطان بیضه، میزان پروتئین نشانگر تومور زیاد است و ممکنست که سرطان به غدد لنفاوی مجاور یا به غدد لنفاوی دوردست و یا شش ها سرایت کرده باشد. ممکنست سرطان به اندام های دوردست از قبیل کبد یا مغز سرایت کرده باشد ولی در این مورد، نشانگرهای تومور اسپرمی می توانند هر اندازه ای داشته باشند.
